Linfedema
VINCENZO DE SIENAShare
l linfedema è una condizione cronica e progressiva caratterizzata dall'accumulo anomalo di liquido ricco di proteine (linfa) negli spazi interstiziali dei tessuti, che porta a gonfiore e indurimento della parte del corpo interessata. Si verifica quando il sistema linfatico, una complessa rete di vasi e linfonodi fondamentale per il sistema immunitario e il drenaggio dei fluidi, non funziona correttamente.
Comprendere il Sistema Linfatico
Per capire il linfedema, è essenziale conoscere il ruolo del sistema linfatico:
- Drenaggio dei Fluidi: Il sistema linfatico raccoglie l'eccesso di liquido, proteine, cellule morte e detriti che fuoriescono dai capillari sanguigni nei tessuti periferici e lo restituisce al circolo sanguigno.
- Funzione Immunitaria: I linfonodi, piccole strutture a forma di fagiolo distribuite lungo i vasi linfatici, filtrano la linfa e ospitano cellule immunitarie (linfociti) che combattono infezioni e malattie.
- Assorbimento dei Grassi: I vasi linfatici nell'intestino (vasi chiliferi) assorbono i grassi alimentari.
Il sistema linfatico è composto da:
- Vasi linfatici: Una rete di canali che trasportano la linfa.
- Linfonodi: Stazioni di filtrazione e centri immunitari.
- Organi linfatici: Tonsille, milza, timo e midollo osseo.
Quando il sistema linfatico è compromesso, la linfa non viene drenata efficacemente, accumulandosi nei tessuti e causando il gonfiore caratteristico del linfedema.
Tipi di Linfedema
Il linfedema si classifica in due tipi principali:
-
Linfedema Primario:
- È causato da un'anomalia congenita o genetica nello sviluppo del sistema linfatico.
- Può manifestarsi alla nascita (congenito), durante la pubertà o in età adulta (tarda insorgenza), a seconda della gravità del difetto.
- Le anomalie possono includere:
- Aplasia: Mancanza di vasi linfatici.
- Ipotiroidismo: Numero ridotto di vasi linfatici.
- Iperplasia: Vasi linfatici eccessivamente dilatati e non funzionali.
- Spesso colpisce gli arti inferiori, ma può interessare anche gli arti superiori, il tronco, i genitali o il volto.
-
Linfedema Secondario:
- È molto più comune del linfedema primario.
- Si sviluppa a seguito di un danno o un'ostruzione del sistema linfatico precedentemente normale.
- Le cause più frequenti includono:
- Chirurgia oncologica: La rimozione dei linfonodi (es. mastectomia con asportazione dei linfonodi ascellari per il cancro al seno, dissezione inguinale per il melanoma o tumori ginecologici) è la causa più comune.
- Radioterapia: Le radiazioni possono danneggiare i vasi linfatici e i linfonodi, causando fibrosi e ostruzione.
- Infezioni: Infezioni gravi come la filariasi (causata da parassiti tropicali), l'erisipela (un'infezione batterica della pelle) o la cellulite ricorrente possono danneggiare il sistema linfatico.
- Traumi: Lesioni gravi, ustioni, fratture o interventi chirurgici non oncologici possono danneggiare i vasi linfatici.
- Tumori: La crescita di un tumore può comprimere o invadere i vasi linfatici o i linfonodi, bloccando il flusso della linfa.
- Insufficienza venosa cronica grave: Se non trattata, può sovraccaricare il sistema linfatico, portando a una combinazione di edema venoso e linfedema.
Sintomi e Segni
I sintomi del linfedema si sviluppano gradualmente e possono peggiorare nel tempo:
- Gonfiore: Il sintomo più evidente. Inizialmente può essere intermittente e risolversi con l'elevazione dell'arto o il riposo. Con il tempo, diventa persistente.
- Sensazione di pesantezza e tensione: L'arto colpito si sente più pesante e rigido.
- Indurimento della pelle (fibrosi): A causa dell'accumulo di proteine e della stimolazione dei fibroblasti, la pelle diventa spessa, dura e meno elastica. Può assumere un aspetto "a buccia d'arancia" (peau d'orange).
- Limitazione dei movimenti: Il gonfiore e la fibrosi possono rendere difficili i movimenti articolari.
- Discomfort e dolore: Sebbene il linfedema non sia tipicamente doloroso, può causare disagio, indolenzimento o sensazione di pressione.
- Pieghe cutanee profonde: Le pieghe naturali della pelle possono accentuarsi e diventare più profonde.
- Ipercheratosi: La pelle può diventare squamosa e spessa.
- Infezioni ricorrenti (cellulite/erisipela): La stasi linfatica compromette la funzione immunitaria locale, rendendo l'arto più suscettibile alle infezioni batteriche. Queste infezioni possono peggiorare il linfedema.
- Segno di Stemmer positivo: Una caratteristica distintiva, in cui non è possibile pizzicare e sollevare la pelle alla base del secondo dito del piede o della mano a causa del gonfiore e dell'ispessimento.
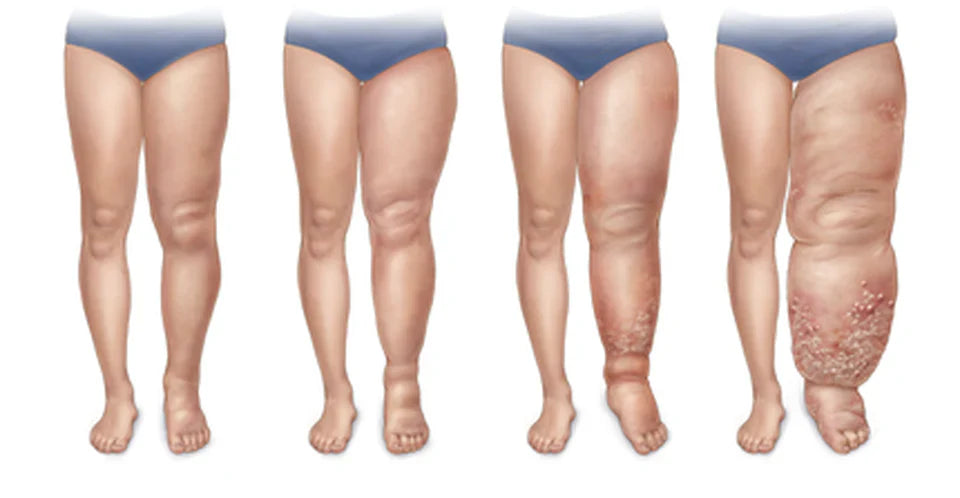
Stadi del Linfedema
Il linfedema è una condizione progressiva, classificata in stadi per descriverne la gravità:
- Stadio 0 (Linfedema latente): Il sistema linfatico è danneggiato, ma non è ancora presente un gonfiore visibile o palpabile. Il trasporto linfatico è compromesso ma ancora sufficiente. I sintomi possono essere aspecifici, come una sensazione di pesantezza.
- Stadio I (Linfedema reversibile/spontaneamente reversibile): Gonfiore evidente, ma morbido e "pitting" (lascia un'impronta quando premuto). Il gonfiore si riduce con l'elevazione dell'arto o durante il riposo notturno.
- Stadio II (Linfedema spontaneamente irreversibile): Il gonfiore è persistente, non si riduce con l'elevazione. La pelle è più fibrotica, con una consistenza più dura e un "pitting" meno evidente o assente. Il segno di Stemmer è spesso positivo.
- Stadio III (Linfedema linfostatico o elefantiasi): Gonfiore massivo, con fibrosi marcata, indurimento della pelle, verruche, papule e ipercheratosi. Le pieghe cutanee sono profonde. La mobilità dell'arto è gravemente compromessa. Le infezioni sono frequenti.
Diagnosi
La diagnosi di linfedema si basa su:
- Anamnesi: Storia clinica del paziente (interventi chirurgici, radioterapia, infezioni, familiarità).
- Esame obiettivo: Valutazione dell'edema, della consistenza della pelle, misurazione delle circonferenze degli arti per confrontare il lato affetto con quello sano, e ricerca del segno di Stemmer.
-
Esami strumentali:
- Linfoscintigrafia: L'esame diagnostico di riferimento. Inietta una piccola quantità di tracciante radioattivo nel sottocute dell'arto. Permette di visualizzare il movimento della linfa, identificare le anomalie dei vasi linfatici e la funzionalità dei linfonodi.
- Ecografia: Può mostrare l'ispessimento della pelle, la presenza di liquido sottocutaneo e l'assenza di altre cause di gonfiore (es. coaguli di sangue).
- Risonanza Magnetica (RM) con sequenze specifiche: Utile per visualizzare l'anatomia dei vasi linfatici e la presenza di fibrosi.
- Tomografia Computerizzata (TC): Meno specifica per il linfedema ma può essere utile per escludere altre cause di gonfiore.
- Linfangiografia (convenzionale o RM): Utilizzata in casi selezionati, inietta un mezzo di contrasto direttamente nei vasi linfatici per visualizzarli.
Trattamento
Il linfedema è una condizione cronica che non ha una cura definitiva, ma può essere efficacemente gestito per ridurne i sintomi e prevenire le complicanze. L'approccio terapeutico standard è la Terapia Decongestionante Complessa (TDC), che include:
- Drenaggio Linfatico Manuale (DLM): Una tecnica di massaggio delicata e ritmica eseguita da un terapista specializzato, che sposta la linfa dai tessuti gonfi verso le aree funzionanti del sistema linfatico.
- Bendaggio Multistrato Compressivo: Subito dopo il DLM, l'arto viene bendato con bende a corta estensibilità. Questa compressione aiuta a prevenire il riformarsi del gonfiore, a ridurre il volume dell'arto e a ammorbidire la fibrosi.
- Esercizi Terapeutici: Esercizi specifici, eseguiti con le bende o la calza compressiva, che stimolano la pompa muscolare e favoriscono il drenaggio linfatico.
- Cura della Pelle e Igiene: La pelle con linfedema è fragile e suscettibile alle infezioni. È fondamentale mantenerla pulita, idratata e proteggerla da tagli o lesioni.
- Indumenti Compressivi (Calze/Bracciali/Guaine): Una volta ridotto il gonfiore (fase di riduzione), il paziente deve indossare quotidianamente indumenti compressivi su misura per mantenere il risultato ottenuto e prevenire il riformarsi dell'edema.
Altre opzioni terapeutiche:
- Pneumatic Compression Device (Pressoterapia): Macchine che applicano una compressione intermittente all'arto attraverso una guaina gonfiabile. Può essere utilizzata come coadiuvante, ma non sostituisce il DLM.
-
Chirurgia: In casi selezionati e avanzati, possono essere considerate procedure chirurgiche:
- Procedure fisiologiche: Mirano a ripristinare il drenaggio linfatico (es. anastomosi linfo-venose, trapianto di linfonodi vascolarizzati). Sono complesse e richiedono chirurghi altamente specializzati.
- Procedure ablative/riduttive: Rimuovono l'eccesso di tessuto e grasso per ridurre il volume dell'arto (es. liposuzione per linfedema).
- Farmaci: Non esistono farmaci specifici per curare il linfedema. Gli antibiotici sono usati per trattare le infezioni (cellulite/erisipela). Diuretici sono generalmente sconsigliati per il linfedema cronico, in quanto possono causare disidratazione e peggiorare la fibrosi, ma possono essere usati per gestire componenti edematose diverse.
Gestione e Prevenzione delle Complicanze
La gestione del linfedema è un impegno a lungo termine. È essenziale:
- Educazione del paziente: Comprendere la condizione e imparare le tecniche di autogestione.
- Prevenzione delle infezioni: Evitare tagli, punture, scottature sull'arto affetto. Idratazione costante della pelle. Consultare immediatamente un medico in caso di segni di infezione (rossore, calore, dolore, febbre).
- Stile di vita sano: Mantenere un peso sano, fare attività fisica regolare e seguire una dieta equilibrata.
- Monitoraggio regolare: Controlli periodici con il medico o il terapista per monitorare il linfedema e adattare il trattamento.
Il linfedema è una condizione complessa che richiede un approccio multidisciplinare. Una diagnosi precoce e un trattamento tempestivo e costante sono fondamentali per prevenire il suo peggioramento e migliorare la qualità della vita dei pazienti.
